Venenthrombose ist ein Blutgerinnselbildung in Blutgefäßen des Venensystems. Besonders relevant sind zum einen tiefe Beinvenenthrombosen und zum anderen die Sinus- und Hirnvenenthrombose. Die tiefe Beinvenenthrombose wird durch Veränderungen der Blutgefäßwand, geringer Strömungsgeschwindigkeit und hoher Viskosität des Blutes begünstigt. Bei komplettem Verschluss einer Vene kann es zu Symptomen wie Schwellung des Beins, gespannter Haut, bläulicher Verfärbung der Haut, Überwärmung und Schmerzen kommen. Eine gefürchtete und potentiell tödliche Komplikation der tiefen Beinvenenthrombose ist die Lungenembolie, die entsteht, wenn sich Blutgerinnsel aus den tiefen Beinvenen lösen und Blutgefäße in der Lunge verschließen1Duale Reihe Allgemeinmedizin und Familienmedizin – https://www.doi.org/10.1055/b-004-140281.
Bei der Sinus- und Hirnvenenthrombose verschließen Blutgerinnsel einen venösen Hirnsinus oder eine Hirnvene. Durch die daraus resultierende Abflussstörung des Blutes kann es zu Hirnödemen, einer Erhöhung des Hirndrucks und venösen Stauungsblutungen kommen. In 80-90% der Fälle treten anfangs Kopfschmerzen auf, weitere mögliche Symptome sind unter anderem Sehstörungen, Bewusstseinseintrübungen und epileptische Anfälle. Je nach Ursache der Sinusvenenthrombose kann die Sterblichkeit beträchtlich sein2Checkliste Neurologie – https://www.doi.org/10.1055/b000000449.
Tiefe Beinvenenthrombose
Epidemiologie der tiefen Beinvenenthrombose
Die jährliche Inzidenz der tiefen Beinvenenthrombose in Deutschland wird im Mittel mit 1–3 Neuerkrankungen pro 1000 Einwohner angegeben. Das Risiko steigt mit zunehmendem Alter: Während die Inzidenz bei Kindern und Jugendlichen bei 1/100 000 liegt, beträgt sie etwa 1/100 bei über 70-Jährigen. Die tiefe Beinvenenthrombose tritt zudem häufiger im Winter als im Sommer auf3Duale Reihe Allgemeinmedizin und Familienmedizin – https://www.doi.org/10.1055/b-004-140281.
Ursachen und Krankheitsentstehung der tiefen Beinvenenthrombose
Die typischen begünstigenden Faktoren bei der Krankheitsentstehung der tiefen Beinvenenthrombose werden durch das sogenannte Virchow-Trias beschrieben. Dabei handelt es sich um krankhafte Veränderungen der Wände von Blutgefäßen (z. B. durch Trauma oder Entzündung), der Blutzusammensetzung (erhöhte Gerinnungsneigung) und einen verlangsamten Blutfluss (Stase, häufig bei Immobilisation). Besonders der erhöhten Gerinnungsneigung (Thrombophilie) kommt zuletzt eine wachsende Bedeutung zu. Dabei unterscheidet man zwischen erblich bedingten und erworbenen Störungen. Insgesamt wird der Anteil der durch eine erhöhte Gerinnungsneigung des Blutes bedingten Thrombosen derzeit mit etwa 50 % angegeben4Duale Reihe Allgemeinmedizin und Familienmedizin – https://www.doi.org/10.1055/b-004-140281.
Zu den Risikofaktoren der tiefen Beinvenenthrombose zählen:
- Trauma
- Operationen (vor allem nach großen urologischen oder orthopädischen Operationen)
- Immobilisation (Bettruhe, Gips)
- Einnahme östrogenhaltiger Präparate (beispielsweise Verhütungsmittel)
- Rauchen
- Schwangerschaft
- Alter > 60 Jahre
- lokale Abflussbehinderung des Blutes (langes Sitzen, Tumore)
- Herzinsuffizienz
- Krampfadern
- Mangel an den antithrombotisch wirksamen Proteinen C und S (bedingt durch Lebererkrankungen, Therapiebeginn mit Vitamin K-Antagonisten oder Vitamin K-Mangel)
- Mangel an Antithrombin III (durch Lebererkrankungen, Eiweißverlustsyndrom, disseminierte intravasale Gerinnung)
- Durch Heparin-Gabe bedingte Thrombozytopenie Typ II
- Erblich bedingte Thrombophilien. In absteigender Häufigkeit Faktor-V-Resistenz gegen aktiviertes Protein C (Faktor V-Leiden-Mutation), Hyperhomocysteinämie, Prothrombinmutation, erblich bedingter Protein C-/S-/Antithrombin III-Mangel, Antiphospholipid-Antikörper-Syndrom
Der Faktor, der mit der größten Erhöhung des Risikos für eine tiefe Beinvenenthrombose einhergeht, ist eine bereits durchgemachte Thrombose5Mündliche Prüfung Innere Medizin – https://www.doi.org/10.1055/b-002-29643.
Symptome der tiefen Beinvenenthrombose
Folgende Symptome sind typisch für eine tiefe Beinvenenthrombose, treten jedoch nicht in allen Fällen auf:
- Schwellungen bzw. Ödeme (Umfangsdifferenz der Beine)
- Schmerzen und Spannungsgefühle, die bei herabhängendem Bein zunehmen
- bläuliche Verfärbung der Haut (Zyanose), verstärkte Venenzeichnung und Unruhe.
Der Beginn der Symptome kann akut sein oder bei bettlägerigen Patienten auch allmählich verlaufen. Die schwerste Verlaufsform der akuten Beinvenenthrombose ist die Phlegmasia coerulea dolens. Hierbei kommt es zum Verschluss aller Venen eines Querschnitts, so dass das Blut der betroffenen Extremität nicht mehr abfließen kann. Dadurch steigt der Druck im Gewebe so stark an, dass auch die arterielle Versorgung zum Erliegen kommen kann. Die Phlegmasia coerulea dolens geht mit starken Schmerzen einher und kann bedrohlich für den Erhalt der Extremität oder sogar lebensbedrohlich sein. Eine gefürchtete akute Komplikation und ein lebensbedrohlicher Notfall ist die Lungenembolie, die entsteht, wenn sich Blutgerinnsel aus den tiefen Beinvenen lösen und Blutgefäße in der Lunge verschließen6Kurzlehrbuch Dermatologie – https://www.doi.org/10.1055/b000000823.
Diagnostik der tiefen Beinvenenthrombose
Zwar gibt es eine Reihe von klinischen Tests, die auf eine tiefe Beinvenenthrombose hindeuten können, jedoch ist keiner davon ausreichend, um allein auf der Basis dieser Zeichen eine Bestätigung oder einen sicheren Ausschluss zu erzielen. Daher wurden verschiedene Scores mit Symptomen entwickelt, in denen die wichtigsten klinischen Befunde zusammengefasst sind. Je höher der Score, desto größer ist die Thrombosewahrscheinlichkeit. Das mitunter wichtigste Untersuchungsverfahren ist die Ultraschalluntersuchung (Sonografie). Mittels Farbduplexsonografie kann der Blutfluss durch die Gefäße beurteilt werden. Bei der Kompressionssonografie werden die tiefen Venen dargestellt und auf ihre Komprimierbarkeit hin untersucht. Eine freie Vene ist gut komprimierbar, eine durch ein Gerinnsel verschlossene Vene nur teilweise oder gar nicht7Duale Reihe Allgemeinmedizin und Familienmedizin – https://www.doi.org/10.1055/b-004-140281.
Ein Test auf D-Dimere, die bei der Auflösung von Blutgerinnseln entstehen, kann zwar auf eine tiefe Venenthrombose hindeuten, ist aufgrund seiner geringen Spezifität nicht beweisend. Der Test auf D-Dimere kann ebenfalls bei Entzündungen oder nach Operationen positiv ausfallen, jedoch schließt ein negativer Test eine akute tiefe Beinvenenthrombose nahezu aus8Kurzlehrbuch Dermatologie – https://www.doi.org/10.1055/b000000823.
Therapie der tiefen Beinvenenthrombose
In einigen Fällen kann die tiefe Beinvenenthrombose ambulant behandelt werden. Der wichtigste therapeutische Ansatz ist die Antikoagulation, also eine Hemmung der Blutgerinnung. Diese erfolgt zu Beginn mit Heparin für mindestens fünf Tage. Die orale Antikoagulation mit Wirkstoffen wie Phenprocoumon sollte möglichst schnell überlappend eingeleitet werden. Die empfohlene Dauer der Antikoagulation liegt bei 3–6 Monaten. Alternativ können Wirkstoffe aus der Gruppe der direkten oralen Antikoagulantien (DOACs) gegeben werden. Die Vorteile der DOACs sind ihre leichte Anwendung, die fehlende Notwendigkeit zur Kontrolle der Blutgerinnung, die leichte Dosisanpassung und das fehlende Risiko einer heparininduzierten Thrombozytopenie (HIT). Nachteile sind die kaum mögliche Antagonisierung der Wirkung und die hohen Kosten. Neben der medikamentösen Therapie sollte auf eine ausreichende Kompression der betroffenen Extremitäten geachtet werden. In der Akutphase dient die Kompression dem Zurückdrängen des Ödems und kann somit auch die Schmerzen mindern. Betroffene sollten wenn möglich zum Gehen motiviert werden, da die häufig verwendeten Kurzzugbinden erst in Verbindung mit Bewegung zum Abschwellen des Beines führen. Nach Abschwellen des Beines kann auf Kompressionsstrümpfe umgestellt werden, die den Vorteil bieten, dass die meisten Patienten sie selbstständig an- und ausziehen können9Duale Reihe Allgemeinmedizin und Familienmedizin – https://www.doi.org/10.1055/b-004-140281.
Sinus- und Hirnvenenthrombose
Epidemiologie, Ursachen und Krankheitsentstehung der Sinus- und Hirnvenenthrombose
Etwa 1–5 % aller Schlaganfälle werden durch Thrombosen eines venösen Hirnsinus oder einer Hirnvene hervorgerufen. Eine Sinus- oder Hirnvenenthrombose führt zu vermindertem venösen Ausstrom von Blut aus den Gefäßen des Gehirns. Die Folge kann ein Hirnödem sein, das zusätzlich mit Stauungsblutungen und einer Erhöhung des intrakraniellen Drucks (umgangssprachlich Hirndruck) einhergehen kann. Eine Sinusvenenthrombose kann septisch und aseptisch bedingt sein. Mögliche Ursachen einer septischen Sinusvenenthrombose sind:
- Übergreifende lokale Entzündungen, beispielsweise im Hals-Nasen-Ohrenbereich
- Systemische Entzündungen
Eine Immunabwehrschwäche (beispielsweise durch Malignome, immunsuppressive Therapie oder Stoffwechselstörungen) kann septische Sinusvenenthrombosen begünstigen.
Mögliche Ursachen einer aseptischen Sinusvenenthrombose sind:
- Gerinnungsstörungen: unter anderem Antitrypsin-III-Mangel, Protein-C-/Protein-S-Anomalie oder -Mangel, disseminierte intravasale Gerinnung (DIC), Antiphospholipid-Antikörper-Syndrom oder Faktor-V-Resistenz gegen aktiviertes Protein C (Faktor V-Leiden-Mutation).
- Schwangerschaft: Vor allem nach der Geburt. Das höchste Risiko besteht in den ersten 14 Tagen nach der Geburt, die Häufigkeit beträgt ca. 1/10000 Geburten
- Hämatologische Erkrankungen: Beispielsweise Sichelzellanämie, Polyzythämia vera, lymphatische und myeloische Leukämie
- Autoimmunerkrankungen und Entzündungen der Gefäße
- Schädel-Hirn-Trauma (inkl. geschlossenes Kopftrauma, auslösend in bis zu 10% der Fälle)
- Hormonelle Umstellung oder Hormontherapie (beispielsweise Verhütungsmittel)
- Therapie mit Kortikosteroiden
- Dehydratation und starke Abmagerung
- Als Folge ärztlicher Eingriffe (z. B. nach Operationen)
- Tumore (z. B. Meningeome und Malignome, auch Metastasen)
- Nach Corona-Virus-Impfungen
Der am häufigsten betroffene Sinus ist der Sinus sagittalis superior10Checkliste Neurologie – https://www.doi.org/10.1055/b000000449.
Symptome der Sinus- und Hirnvenenthrombose
Typische allgemeine Symptome der Sinus- und Hirnvenenthrombose sind:
- Kopfschmerzen, vor allem zu Beginn häufig (in 80-90% der Fälle)
- Akut bis subakut auftretende neurologische Symptome, die evtl. auch stärker und schwächer werden können und durch Blutungen, Infarkte und Hirnödeme ausgelöst werden. Lähmungen, Gesichtsfeldausfälle und sensomotorische Störungen können auftreten.
- Epileptische Anfälle (in rund zwei Dritteln der Fälle)
- Neuropsychologische Symptome und Bewusstseinsstörungen
- Sehstörungen
- Fieber oder verminderte Körpertemperatur
Weitere mögliche Symptome wie Schmerzen hinter dem Ohr, Lidödeme oder Ausfälle von Hirnnerven treten in Abhängigkeit von der Lokalisation der Thrombose auf11Checkliste Neurologie – https://www.doi.org/10.1055/b000000449.
Therapie und Prognose der Sinus- und Hirnvenenthrombose
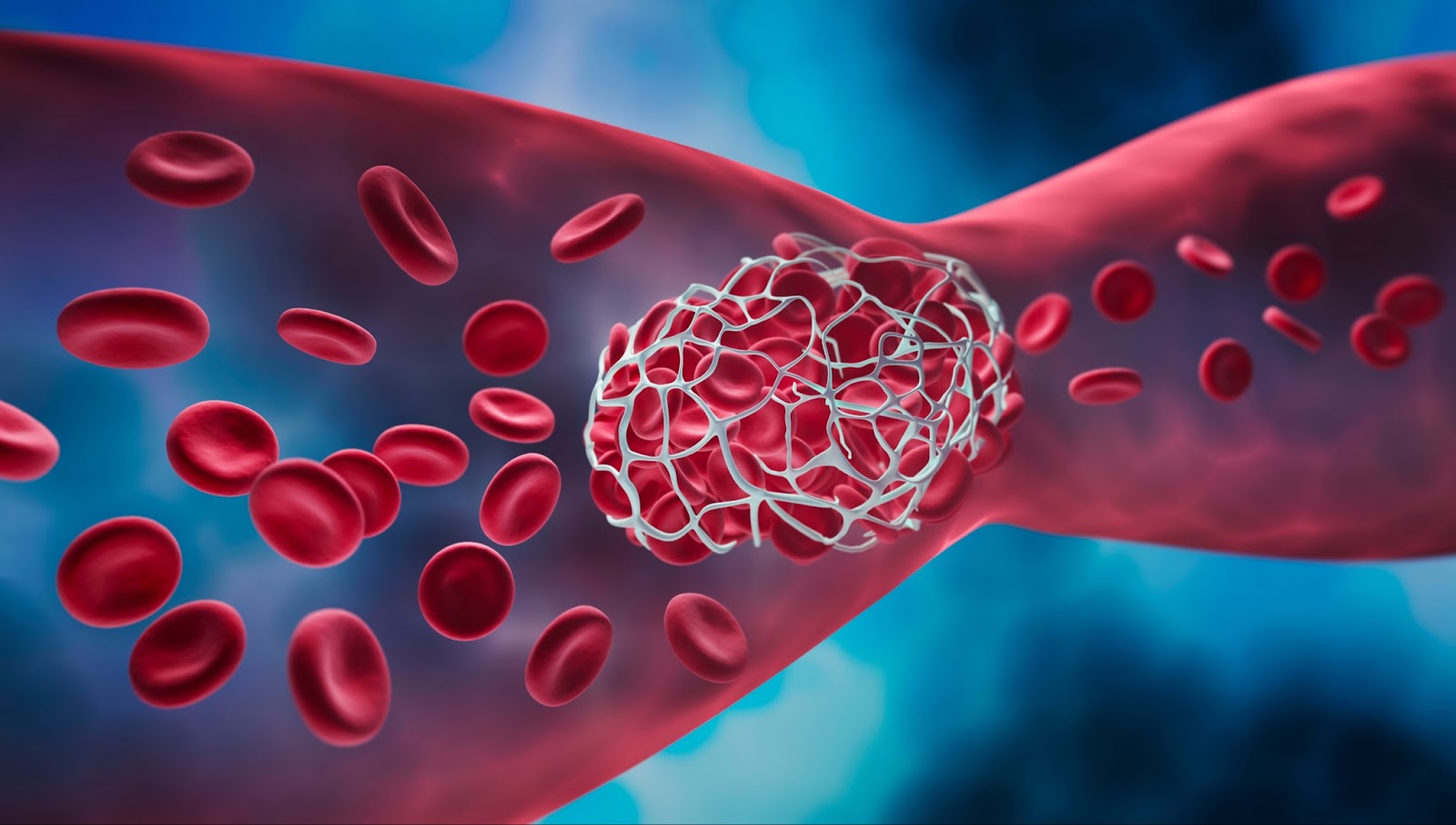
Therapie der Wahl ist die intravenöse Gabe von Heparin zur Hemmung der Blutgerinnung. Dadurch soll eine weitere Verschlechterung durch ein wachsendes Blutgerinnsel bzw. ein erneuter Verschluss bereits rekanalisierter Blutgefäße vermieden werden. Ein Auflösen des Thrombus ist dadurch jedoch nicht möglich. Weitere therapeutische Optionen umfassen:
- Hirndrucksenkung und -Überwachung
- Antiepileptische Therapie bei Anfällen
- Wenn möglich eine ursächliche Therapie, z. B. bei Autoimmunprozessen
- Im Verlauf nach etwa 2–3 Wochen Gerinnungshemmung mit Heparin eine orale Antikoagulation für etwa 6 Monate oder lebenslang bei bestimmten nachgewiesenen Gerinnungsstörungen
- Behandlung der zugrundeliegenden Infektion bei septischer Thrombose
Die Antikoagulation wird bei septischen Thrombosen noch kontrovers diskutiert. Die Sterblichkeit bei leichten Thrombosen unter Therapie mit Antikoagulanzien liegt bei unter 5%, bei septischen Thrombosen jedoch bei bis zu 80%. Koma, hohes oder sehr niedriges Alter, bereits aufgetretene Funktionsstörungen des Gehirns und rasche Verschlechterung des Zustands sind ungünstige prognostische Zeichen12Checkliste Neurologie – https://www.doi.org/10.1055/b000000449.
Quellen & Verweise